El papel de la reanimación humidificada con calor en la reducción de la hipotermia en bebés prematuros
- Publicado el:
El papel de la reanimación humidificada con calor en la reducción de la hipotermia en bebés prematuros
- Published on:


El panorama de la atención neonatal ha cambiado drásticamente desde que las enfermeras del Dr. Martin Couney cuidaban a bebés prematuros en pequeñas incubadoras de vidrio en Coney Island, Nueva York, EE. UU. A lo largo de los años se han introducido e implementado numerosas técnicas y terapias, algunas simples y otras novedosas, ya que ahora se atiende a bebés que son más pequeños y más frágiles que nunca.
El conjunto cada vez más complejo de bebés extremadamente prematuros trae consigo su propio conjunto de retos, entre ellos la dificultad de mantener su temperatura corporal. La termorregulación y la prevención de la hipotermia ya ocupan un lugar destacado en la lista de prioridades en los departamentos de maternidad para los bebés sanos a término, sin embargo, en el mismo entorno donde el bebé de muy bajo peso al nacer (MBPN) es mucho más frágil y se ve afectado por la pérdida de calor, es posible que deban adoptarse otras técnicas para evitar disminuciones peligrosas de la temperatura corporal central.
Las recomendaciones internacionales requieren que la temperatura corporal central de un recién nacido se mantenga dentro de un rango de 36,5 °C a 37,5 °C para proporcionar los mejores resultados para ese bebé [1], y las unidades neonatales registran la temperatura de los bebés a su ingreso como un marcador de la calidad de la atención y del pronóstico del paciente. Los estudios han demostrado que incluso un descenso de 1 °C en la temperatura de admisión aumenta el riesgo de sepsis en un recién nacido con MBPN en un 11 %, y el riesgo general de morbilidad aumenta en un 28 % [2,3]. Si combinamos estas estadísticas con la evidencia de que la temperatura corporal puede caer hasta 4 °C en los primeros 10 a 20 minutos de vida, si el recién nacido se queda sin protección térmica [4], el riesgo y los resultados asociados de hipotermia en los bebés MBPN es muy grave.
Imagen 1: Cuna térmica Giraffe, de GE (Giraffe Warmer | GE Healthcare (United States)
Imagen 2: Vygon Neohelp TM ( Vygon Neohelp Heat Loss Bag)
Existen diferentes equipos que pueden aportar un impacto positivo en situaciones en las que los bebés se enfrían fácilmente [2], (imágenes 1 y 2). Este blog se centrará específicamente en la administración de gases calientes cuando se brinda asistencia respiratoria al bebé con MBPN, que es un requisito en muchos partos prematuros.
Los ensayos clínicos, incluido el estudio de 2014 de Meyer et al. [5], han demostrado los beneficios del uso de gases calientes a la hora de estabilizar a los bebés con MBPN y de proporcionar ventilación con presión positiva (VPP). El concepto no es extraño; después de todo, es ampliamente aceptado y practicado que cualquier terapia respiratoria aguda terapéutica y de apoyo administrada en el entorno de la sala neonatal se realiza con calor activo y humidificación.
La práctica actual en muchos países es que los bebés que requieren asistencia respiratoria después del nacimiento la reciben en una cuna de plataforma (véase la imagen 2 anterior, por ejemplo) y a través de un dispositivo de reanimación con pieza en T integrada en el distribuidor vertical que se extiende desde la parte posterior de la cuna. Esto permite que se inicie casi instantáneamente el apoyo requerido para el 10 % de los bebés que no respiran cuando nacen [6], sin embargo, los gases administrados a través de este sistema PPV provienen directamente de una fuente de gas entubada o de cilindros de gas y, en consecuencia, pueden describirse como gases «fríos y secos». De hecho, una investigación llevada a cabo en diferentes áreas de un hospital demostró que el oxígeno canalizado tenía una temperatura media de 23,3 °C y una humedad relativa (HR) de solo 2,1 %, mientras que el aire canalizado se midió a 23,4 °C con una HR de 5,4 % [7], que son resultados bastante austeros.
Si tenemos al ya frágil bebé MBPN que recibe VPP y estabilización con estos gases fríos y secos, es fácil deducir que esto podría llevar a que la temperatura corporal del bebé descienda por debajo del rango recomendado. Como mínimo, podemos esperar que, dado el impacto masivo de la conducción, convección, radiación y evaporación [8] en estos bebés prematuros, los gases fríos y secos no sean útiles para combatir la pérdida de calor asociada con estas fuerzas termodinámicas, y aquí el uso de gases calientes y humidificados podría ser de gran ayuda.
Asimismo, la clave para el uso de gases calentados y humidificados es el beneficio que puede aportar para mejorar la función pulmonar. Un metaanálisis de estudios que incluyeron un total de 476 bebés prematuros de menos de 32 semanas de gestación mostró una reducción de la hipotermia al ingreso en un 36 %, lo que respalda su recomendación de considerar el calentamiento y la humidificación de los gases inspirados durante la estabilización después del nacimiento y también durante el transporte a la unidad neonatal [9].
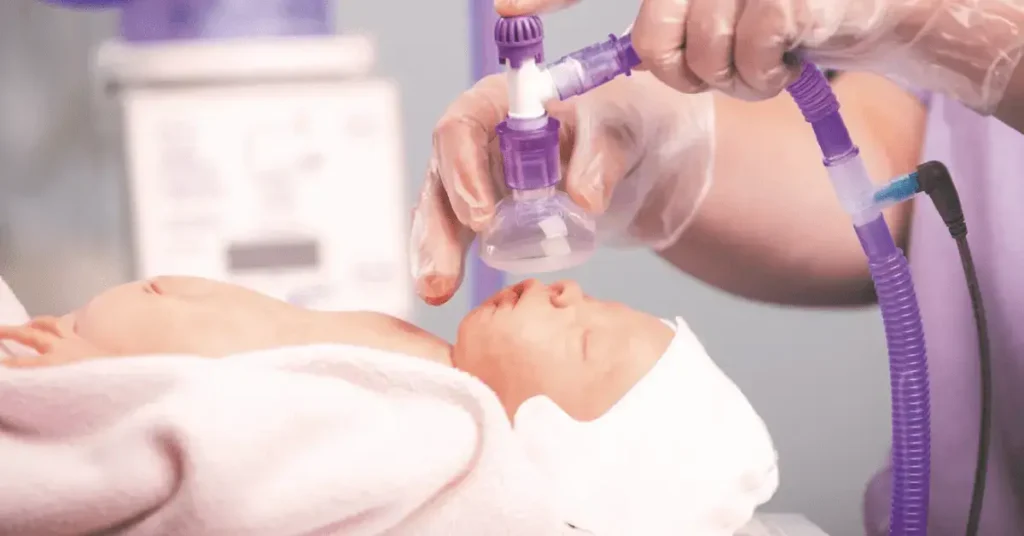
The PPV system is easily converted to a heated, humidified version of the same by choosing an alternative circuitry type to the simple tubing limb and adjustable pressure patient elbow that is supplied with standard circuitry options. A heated, humidified t-piece circuit includes a heated wire limb and humidification chamber which both work in conjunction with an electrical heater humidifier supplying a heat source and heater wire power to add heat and water vapour to the system as gas passes through the humidification chamber. This type of system is a familiar sight in neonatal intensive care units globally and as a consequence may therefore reduce the need for additional training. Perhaps, given the fact that such an easily adopted solution is readily available the practice and policy change, as well as convincing those reluctant to adapt, may not be the challenge that is anticipated.
With the very real risk of hypothermia presenting itself in all settings where preterm babies are born, we are fortunate to have such an array of options available to provide a positive outcome. While the implementation of just one such practice change could improve admission temperature, exploring all options and the potential to provide multiple beneficial interventions may have a worthwhile effect on the body temperature of these vulnerable infants.
The transition to a newborn is the most complex physiologic adaptation that occurs in human experience [10] and all too often there is a need to help assist the newborn with this transition. As the end goal of any respiratory therapy is to replicate a healthy human body, with adequate respiratory effort, it seems logical to warm the gases to assist with this process.


